Variant alpha, delta, omicron, nous apprenons l’alphabet grec !
De quoi est-il question ?
Le virus de la Covid-19 est arrivé, puis un variant, puis un autre variant, puis encore un autre et toujours les mêmes questions : la variant est-il plus dangereux ? Le variant est-il plus contagieux ? Le vaccin sera-t-il toujours aussi efficace ?…
Nous allons vous aider à y voir clair et surtout à mieux comprendre ce qu’est un variant et comment se déroule la réponse immunitaire engendrée par la maladie ou le vaccin.
Pour mémoire on pourra se référer à l’article que nous avons écrit sur les vaccins à ARN [1].
Le virus SARS-Cov-2
SARS-CoV‑2 est un virus à ARN, enveloppé d’une double couche lipidique : son génome est formé d’ARN qui code pour 15 gènes dont 4 correspondent à des protéines de structure : une protéine de surface (protéine Spike ou S), une protéine de membrane (M), une protéine d’enveloppe (E) et une protéine de nucléocapside (N). Voici un schéma selon Wang N et al. Front Microbiol. 2020
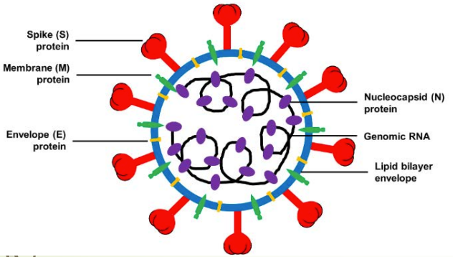
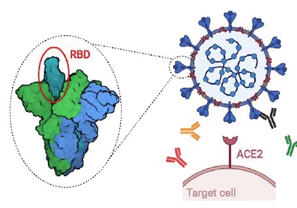
Pour pénétrer dans une cellule, la protéine Spike se fixe spécifiquement par sa partie RBD à un récepteur appelé ACE2 puis il s’enfonce dans la cellule, avant de « déshabiller » son ARN qui contraint la cellule à fabriquer les différents éléments viraux. À la fin du processus de reproduction, les différentes parties s’assemblent et les virus sortent de la cellule par bourgeonnement, en s’entourant d’un morceau de la membrane cellulaire qui constitue son enveloppe, Selon Prévost J, Finzi A. Cell Host Microbe. 2021 Mar 10;29(3):322-324.
Qu’est-ce qu’un variant ?
Le matériel génétique du virus est un assemblage de molécules appelées nucléotides, alignés selon une séquence très précise qui forme le code génétique du virus. À partir de ce code génétique, la cellule hôte va fabriquer les différents éléments du virus qui s’assembleront pour former un virus complet.
Dans la cellule infectée, le virus doit faire des copies en grand nombre de son matériel génétique, c’est la réplication.
L’enzyme qui se charge de la réplication s’appelle l’ARN polymérase. Cette enzyme qui travaille très vite à partir d’un ARN de grande taille et elle peut faire des erreurs (un nucléotide qui manque, un autre qui n’est pas à sa bonne place…). Si elles ne sont pas corrigées, elles conduisent à une « mutation » : le code génétique original est modifié et sa lecture donnera naissance à une protéine différente et donc au final à un virus légèrement modifié appelé « variant ». On considère qu’un coronavirus qui se multiplie subit une mutation tous les 10 jours.
Les mutations apparaissent tout à fait au hasard. Souvent la mutation n’apporte aucune nouvelle caractéristique au virus on dit alors qu’elle est « neutre ». D’autres peuvent être délétères et nuire à la propagation du virus qui disparaît alors.
Parfois, l’accumulation des mutations peut faciliter l’infection ou rendre le virus plus dangereux, il sera donc conservé par la sélection naturelle et, souvent, prendra le dessus sur le virus d’origine c’est ce qui est arrivé avec le virus delta.
Ces nouveaux variants peuvent influer sur la capacité de transmission, la vitesse de réplication ou les capacités du vius à contourner notre système immunitaire.
Ce fut le cas des variants dit « Anglais », « Sud-Africain », « Brésiliens ». Ces variants présentent des mutations dans la protéine Spike, facilitant son interaction avec le récepteur ACE2, lui conférant de meilleures capacités infectieuses.
Les différents types de variants
On distingue les variants sous surveillance (Variants being monitored (VBM)): alpha, bêta, gamma, epsilon, êta, iota, kappa, 1.617.3, mu, zêta.
Les variants d’intérêt (variant of Interest) qui affectent la transmission du virus, son diagnostic, son traitement ou la réponse immunitaire. Ils sont à l’origine d’une augmentation du nombre de cas ou de clusters et ce, dans plusieurs pays. Aucun variant de ce type dans les SARS-Cov-2.
Les variants préoccupants (variant of Concern) présentent en plus des caractéristiques des variants précédants un impact sur le diagnostic, des pathologies plus sévères, des changements dans les symptômes, une meilleure transmissibilité et une influence sur la réponse immunitaire. C’est le cas du variant delta.
Il existe aussi des variants à haut risque (variant of High Consequence) qui n’ont pas encore été détectés dans le cas du Sars-Cov-2.
Plus il y a de personnes infectées, plus le virus se multiplie, plus les erreurs s’accumulent, plus la probabilité de voir des variants apparaître est importante.
Souvent plus contagieux, les variants sont mathématiquement plus mortels puisqu’ils touchent plus de monde sans être pour autant plus dangereux. En revanche les variants préoccupants sont généralement plus dangereux.
Afin de ne pas stigmatiser les populations qui ne sont pour rien dans l’apparition d’un variant il a été décidé de renommer les variants selon l’alphabet grec.
Variant angais ; Alpha : (17 mutations dont 8 sur la protéine Spike), variant sud-africain ; Bêta, Variant brésilien ; Gamma, variant indien ; Delta…
Le variant « omicron » ; il présente un nombre extrêmement élevé de mutations : pas moins de 30 dans la protéine Spike (le variant delta n’en avait que 2) et 10 autres mutations ailleurs. Il faut encore attendre quelque temps pour connaître ses caractéristiques mais il semble qu’il ait un potentiel de propagation très rapide et qu’il soit capable de détourner le système immunitaire. Il vient d’être classé dans les variants préoccupants par l’OMS.
La réponse immunitaire
Comment un variant peut-il éviter l’action des vaccins ?
La vaccination consiste à introduire le virus (antigène), dépourvu de pathogénicité dans l’organisme, de façon à déclencher une réponse immunitaire génératrice de cellules mémoires prêtes à intercepter rapidement le vrai virus en cas d’infection par ce dernier.
Il existe 2 types de réponse immunitaires :
une réponse « humorale » qui se traduit par la formation d’anticorps neutralisants libres dans le sérum, lesquels en venant se fixer en différents endroits de la protéine Spike empêchent la fixation du virus sur la cellule et jouent donc un rôle dans la diminution de l’infection,
et une réponse immunitaire dite « cellulaire », fondée sur la reconnaissance par les lymphocytes T de cellules infectées par le virus. Ces lymphocytes T portant des récepteurs spécifiques de l’antigène (ces récepteurs ressemblent beaucoup aux anticorps) vont, via divers mécanismes, contribuer à la destruction des cellules infectées par le virus pour ainsi contrôler l’infection virale et contribuer à l’élimination du virus de l’organisme.
Après la vaccination (généralement 2 injections et différents rappels), le système immunitaire est capable de donner une réponse dite « secondaire » qui réagira rapidement pour donner une grande quantité d’anticorps et de cellules T spécifiques de l’antigène en cas de réintroduction du virus. Cette réponse secondaire est donc plus rapide et plus intense que la réponse primaire.
Les interactions entre les sites anticorps ou cellulaires et les virus sont très spécifiques. Dans le cas où un individu est déjà immunisé contre un virus Sars-Cov-2, soit d’une manière naturelle, soit par un vaccin, et qu’il est contaminé par un variant dont la protéine Spike a été profondément modifiée par les mutations, il se pourrait que les anticorps ou les récepteurs cellulaires produits lors de l’immunisation n’aient plus la structure spatiale adéquat correspondante à cette nouvelle protéine. Soit l’adaptation est moins bonne et les récepteurs ont une affinité inférieure, soit les modifications sont trop profondes et il n’y a plus d’interaction du tout. Dans ce cas, le variant pourrait échapper à l’effet bénéfique de la vaccination.
Voyons le schéma [2] suivant :

Pour l’antigène 2, sa forme spatiale ronde ne permet pas de se lier aux anticorps ni aux sites cellulaires des lymphocytes T issus de la vaccination. Ce variant non neutralisé se liera aux récepteurs ACE2 et produira l’infection. En ce qui concerne l’antigène 3, on voit que sa forme spatiale plutôt pointue sur le schéma présente quelque analogie avec l’antigène 1 lui aussi pointu. Il sera donc pris en charge, mais avec une moindre affinité, par les anticorps et sites recepteurs des cellules T, c’est ce qu’on appelle une « réaction croisée » .
Conclusion
Les variants apparaissent inexorablement au cours de la multiplication des virus. Si les variants apportent au virus des caractéristiques d’une meilleure transmissibilité ou dangerosité, il sont sélectionnés et peuvent même prendre la place des virus existants (variant delta actuel).
Les variants peuvent aussi échapper au système immunitaire préparé au cours de l’ immunisation préalable due à la vaccination.
Il est donc urgent de stopper la multiplication virale, par les gestes barrières et la vaccination, afin d’éviter l’apparition de mutants plus difficilement controlables. Heureusement, la technologie de l’ARN messager utilisée par certains vaccins actuels, permet, par modification de l’ARN de reproduire les mutations des variants et ainsi d’adapter au plus vite les futurs vaccins.
Bibliographie
° Heavily mutated Omicron variant puts scientists on alert. Nature, News, 25 novembre 2021
° CDC, Covid-19, SARS-Cov-2 variant classifications and definitions, Oct 4, 2021
° Pierre Ropert, Comrendre les vaiants du coronavirus en 5 questions, Le Direct, 26/03/2021 (Mis à jour le 13/04/2021)
° P. Gravel, A. Riopel, D’où viennent les nouveaux variants du coronavirus ? LEDEVOIR, 1 février 2021
° Sebastian Pomplun Targeting the SARS-CoV-2-spike protein: from antibodies to miniproteins and peptides https://pubs.rsc.org/en/content/articlelanding/2021/md/d0md00385a