Au soir ou le président de la république vient d’annoncer des mesures importantes pour protéger la population des effets délétères du virus SARS-CoV-2 il me semblait important de remettre un peu d’ordre dans toutes les informations concernant ce nouveau coronavirus.
Les coronavirus humains
Quatre coronavirus sont responsables de la seconde cause d’infections des voies respiratoires (rhumes) après les rhinovirus : HCoV-229E, HCoV-NL63, HCoV-OC43, HCoV-HKU1. Ce sont des virus « saisonniers ».
Trois autres coronavirus sont appelés « émergents »
SARS-CoV responsable du syndrome respiratoire aigu sévère
MERS-CoV responsable du syndrome respiratoire du Moyen Orient
SARS-CoV-2 responsable du Covid-19 (CoronaVirusDisesase-19) (19 pour 2019 année d’apparition du virus)
Les virus émergents présentent une pathogénicité accrue. Leurs létalités (nombre de morts/nombre de contaminés) est élevée : 10 % pour le SARS-CoV, 35 % pour le MERS-CoV et 2,3 % pour le SARS-CoV-2.
Remarque 1. Il ne faut pas confondre létalité et mortalité. La mortalité est le nombre de morts par rapport à une population donnée sur une période donnée. Par exemple, 0,25 % des français meurent chaque année d’un cancer.
Remarque 2. La valeur de la létalité doit tenir compte du nombre de toutes les personnes contaminées, y compris les personnes pauci-symptomatiques et les porteurs sains. Dans le cas du Covid-19 les porteurs sains ne sont pas testées donc non dénombrés et il semble qu’ils représentent près de 60 % des personnes contaminées. L’augmentation du dénominateur (nombre de personnes contaminées) fait baisser la létalité.
Remarque 3. La létalité augmente avec l’âge : par exemple, pour le SARS, la létalité peut atteindre 50 % chez les personnes âgées de plus de 65 ans. On ne meurt pas, à proprement parler, de l’infection virale mais de la défaillance des organes de l’organisme atteint. Les patients qui présentent des comorbidités ou sont très âgés sont plus fragiles et meurt donc plus en plus grand nombre. Dans le cas du SARS-CoV-2 la létalité est multipliée par 3 en cas de comorbidités.
SARS, MERS
Nous avons déjà rappelé les conditions d’apparition de ces maladies dans un précédent blog.
Rappelons, en 2 mots, que les 3 virus proviennent à l’origine de chauves-souris. Après des réarrangements génétiques, ils infectent un hôte secondaire mammifère, la civette palmée dans le cas du SARS-CoV, le dromadaire pour le MERS-CoV et le pangolin pour le SARS-CoV-2. D’autres mutations dans l’hôte secondaire permettent une « humanisation » du virus qui s’adapte à l’homme et peut alors se transmettre d’homme à homme.
Si l’épidémie de SARS a contaminé 8 500 personnes et en a tué 774 sur une période de 1 an, elle a disparu totalement maintenant.
Le MERS apparu en 2012 continue encore de sévir au Moyen-Orient où il a provoqué la mort de 800 personnes jusqu’à nos jours.
COVID-19
Au 2 Avril, la situation du COVID-19 est résumée dans ce tableau

La maladie
Sur 100 personnes atteintes, 80 % ne présentent que des symptômes légers ou nuls (porteurs sains), 15 % sont des cas sévères et 5 % des cas graves nécessitant une réanimation.
Très peu d’enfants présentent des signes cliniques : entre 30 et 10 ans seuls 1,3% sont malades et pour les moins de 10 ans aucun. Cela peut s’expliquer par le fait que, d’une part, le système immunitaire des enfants est en plein développement et qu’il répond mieux aux différents antigènes et que, d’autre part, son système pulmonaire pas tout à fait mature ne présente pas les récepteurs convenables à l’entrée du virus dans les cellules.
En revanche, il a été montré que les enfants sont très souvent porteurs du virus. C’est pourquoi la décision de fermer crèches, écoles, collèges, université a été prise de façon à éviter une amplification trop importante du virus. Les enfants sont donc à même de contaminer les personnes âgées fragiles et c’est pourquoi il est formellement déconseillé aux grands-parents de garder leurs petits-enfants pendant la fermeture des établissements scolaires.
Transmission
La transmission du virus se fait en majeure partie par les contacts physiques avec les surfaces. Les données scientifiques ne sont pas tout à fait d’accord pour donner le temps de survie du virus sur une surface inerte. Il est aux alentours de 3 heures sur une surface sèche et peut s’allonger si le virus est en milieu humide comme à l’intérieur de sécrétions par exemple. Après contamination à partir du support, les mains sont portées au visage et le virus pénètre par le nez, la bouche ou les yeux. Il est bon de savoir qu’ on porte ses mains au visage environ 1 fois par minute.
La transmission par les gouttelettes respiratoires exige le port d’un masque type « chirurgical » si on veut éviter de contaminer les personnes alentours. En revanche, un masque « ffp2 » sera porté par une personne non contaminée qui veut se protéger. Mieux adapté à la forme du visage il est aussi constitué de pores plus petits.
Pour enrayer la transmission il faut suivre les conseils « barrière » comme se tenir à une distance de 1 mètre (distance maximale parcourue par les gouttelettes de salive), ne pas se serrer la main ou faire des bises, se laver les mains correctement avec de l’eau et du savon pendant au moins 20 secondes (il suffit de chanter un refrain de la comptine « une souris verte » pour faire le compte !). En cas d’absence d’eau il faut utiliser du gel hydro-alcoolique.
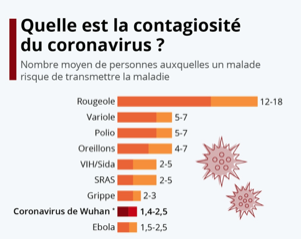
Contagiosité
R0 est le taux de reproduction de base ou le nombre ce cas secondaires générés en moyenne par un malade pendant toute sa phase contagieuse, dans une population susceptible et en l’absence de mesure de contrôle. Pour simplifier c’est le nombre de personnes que malade peut contaminer autour de lui pendant la durée de sa maladie. Cependant la notion du taux de reproduction doit être complétée par celle du temps de génération qui est le délai séparant l’apparition des signes cliniques d’une personne infectée et l’apparition des signes cliniques des ou de la personne qu’elle a infectée. Ce taux de reproduction dépend d’un grand nombre de facteurs comme l’état immunitaire de la population, le climat…
| SRAS | MERS | COVID-19 | Grippe | |
| Létalité | 15% | 35% | 2,3 à 2,6% | 0,2-0,5% |
| R0 (contagiosité) | 2-5 | 0,5 | 2-3 | 2-3 |
| Intervalle de génération = vitesse de transmission | > 3 jours | > 3 jours | 8-10 jours au début 2-3 jours maintenant | 2 jours |
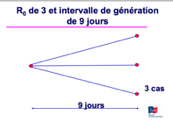
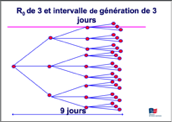
Sur ces schémas on peut voir que l’épidémie se répand d’autant plus vite que le R0 est élevé et l’intervalle de génération court.
On pourra constater que le COVID-19 présente les mêmes aspects de contagiosité que la grippe. En revanche, si on considère que le chiffre de la létalité est correct, il serait plus mortel que la grippe ce qui reste à démontrer.
Dans le cas du COVID-19 il n’y a pas eu jusqu’à maintenant de « supercontaminateur » comme dans le cas du SRAS ou un patient à présenté un R0 de 60 !
Pendant la phase de mise en quarantaine des villes chinoises, le R0 est passé à 0,3, chaque patient contaminant moins d’une personne il y a eu une décroissance de la maladie. Mais que va-t-il se passer lorsque l’isolement sera terminé ?
Grippe ou COVID-19 ?
Les symptômes sont similaires mais il semble qu’ils apparaissent plus brutalement dans le cas de la grippe (chacun se souvient du moment exact où il a été atteint par la grippe !)
La contamination est identique. Elle est possible plusieurs jours avant l’apparition des symptômes dans les 2 cas mais dans le cas du COVID-19 elle se poursuit pendant encore 8 jours après la disparition des symptômes ce qui a fait croire qu’il était possible de se réinfecter ce qui est peu probable.
Plusieurs souches circulent dans le cas de la grippe contrairement au coronavirus qui, pour l’instant reste très stable.
Pour la grippe un certain nombre d’antiviraux réduisent les signes cliniques et il y a un vaccin contrairement au coronavirus.
Les mortalités
La mortalité de la grippe est bien plus importante : elle est mesurée par la surmortalité hivernale déduite des cas de mort connus et est approximativement de 10 000 décès par an. Si on considère que la grippe s’étale sur un période de 10 semaines, cela représente 1000 décès par semaine !
Quelques chiffres annuels pour comparer
1 700 décès par jour en France (toutes causes confondues) ;
Mortalité du SIDA dans le monde pour l’année 2017 : 990 000 décès pour 37 000 000 porteurs du virus (170 000 en France et 500 morts) ;
Mortalité du paludisme 228 000 000 cas et 405 000 morts en 2018 ;
Mortalité de la grippe 2 à 6 millions d’infectés et 10 000 décès en France (entre 290 000 et 650 000 morts dans le monde).
Conclusion
L’épidémie de COVID-19 est devenue maintenant une pandémie. Le virus n’a pas de passeport et s’est répandu sur les 5 continents. Les mesures prises aujourd’hui par le gouvernement ont pour but de protéger la population et d’éviter une surmortalité des personnes âgées et/ou atteintes de morbidité. Elles ont aussi pour but d’étaler au maximum dans le temps les cas graves nécessitant de la réanimation de façon à ne pas saturer les services hospitaliers, sachant que la durée moyenne d’hospitalisation d’un patient guéri à l’hôpital est de 21 jours.
Sur le graphe suivant il est montré qu’avec les méthodes de confinements actuelles, au pic de l’épidémie, il y aura moins de personnes malades pour empécher la saturation des services hospitaliers. En revanche, l’épidémie s’étalera plus dans le temps.
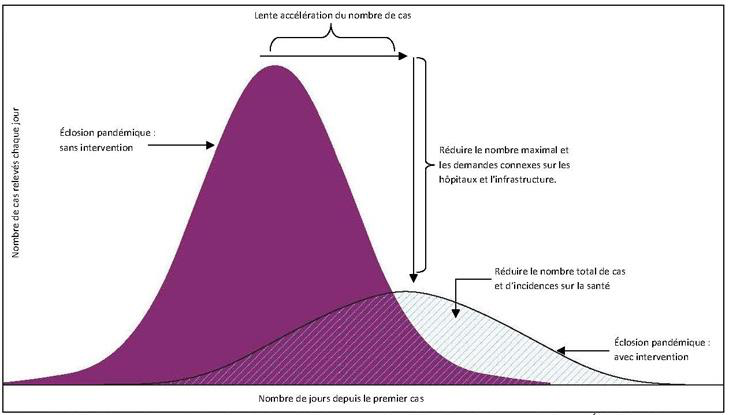
Du point de vue économique il est surprenant de voir qu’un élément si petit qu’il n’est même pas capable de se reproduire tout seul est capable de provoquer un effondrement boursier sur tous les continents mais ça, c’est une autre histoire… !
Auteur : Professeur François Renaud




2 commentaires
Merci pour toutes ces précisions.
comme d’habitude ce blog est excellent !!
Bravo Pr. Renaud. Comme d’habitude une synthèse de haut niveau qui reste accessible au béotien que je suis.